Covid-19疫情後,胸腔內科門診的病人有慢性咳嗽,咳痰,甚或氣喘吁吁的病人大幅增加,很多人以為他們是一直反覆性感冒,當經過詳細檢查後,醫師告訴他們是罹患了慢性阻塞性肺病,很多人聽到後的反應是:醫師,經過你詳細的解說後,所以我是又感冒了嗎?
亞東醫院胸腔內科主任鄭世隆教授特別提醒民眾,據估計肺阻塞在全球每年奪走約三百萬人的寶貴生命,為全球十大死因中排名第三位,是非常常見與嚴重的慢性肺部疾病,需要長期追蹤與治療
但是因為慢性阻塞性肺病的3大症狀「咳、痰、喘」,和一般感冒症狀相似,導致民眾時常輕忽而延誤治療,或不知其是一種慢性病,好一點就中斷治療,導致病情惡化與肺功能下降。尤其是40歲以上的民眾,有吸煙或二手煙接觸史,有家族史,生活或工作中有有害物質或空汙環境,與有一些慢性肺疾病者需特別注意。
慢性阻塞性肺病(COPD,簡稱肺阻塞)其特徵是由於氣道(支氣管炎、小支氣管炎)和肺泡(肺氣腫)發炎退化,導致的呼吸症狀(如呼吸困難、咳嗽、有痰液產生或常有症狀惡化),這些症狀通常導致持續性且常常是進展性的氣流阻塞,嚴重的更可能導致急性惡化甚或呼吸衰竭。所以長期慢性有咳、痰、喘症狀,千萬輕忽不得。
振興醫院內科部陶啟偉主任表示,台灣每年有超過5千人因慢性阻塞性肺病死亡,是國人10大死因中的第9名,近年其排名更是節節高升。同時在這個族群中,更有高達近四成病人合併冠狀動脈心臟病與高血壓等心臟血管的共病,常使病人症狀表現更為複雜且延誤肺部的治療。但是由於國人對於肺阻塞病識感相對不足,實際罹患人數恐怕比預期盛行率更高。目前照本土資料分析,在台灣的盛行率應約為6.1%。但是健保資料庫中實際有在治療只有2.48%。故推估還有2.4倍的病人未經早期發現,所以目前被發現和治療的病人,可說只是冰山的一角。這種疾病若是沒有早期診斷與早期治療,惡化風險極高。據統計Covid-19疫情前胸腔門診看診病人確診肺阻塞比例約為20%,疫情後確診肺阻塞比例上升至35%,疫情後罹病人數約增1.5倍。
陶啟偉主任表示目前在COPD的維持治療上已有有效藥物,且有健保給付。藥物種類上可分:症狀輕微族群、急性惡化風險低:單方支氣管擴張劑(LAMA或LABA);症狀明顯族群、急性惡化風險低:複方長效支氣管擴張劑(LAMA+LABA);症狀明顯族群、急性惡化風險高:複方長效支氣管擴張劑三合一治療(LAMA+LABA)+吸入型類固醇。
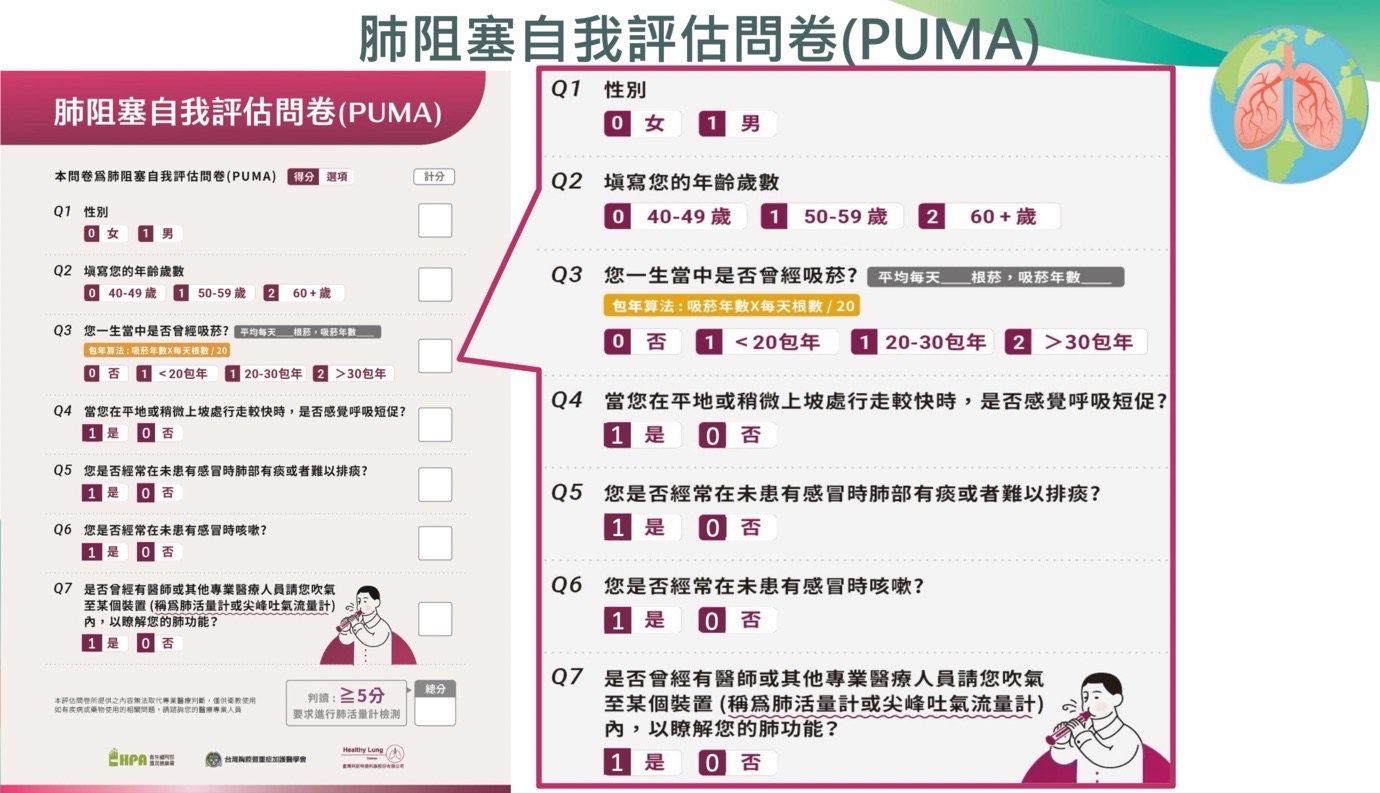
鄭世隆主任提醒大家,若民眾若自覺有「咳、痰、喘」3大症狀且久久不癒,或是有吸菸史、長期處於二手菸環境等危險因子的民眾,可利用肺阻塞自我評估問卷回答下列問題:是否吸菸、是否感到呼吸急促、是否在未患有感冒時感到有痰、是否經常在未患有感冒時咳嗽,以及是否使用過肺活量計了解肺功能等,若總分超過5分,即為高風險族群,應儘速至胸腔內科進行進一步的肺功能檢測,建議大家及早篩檢與及早治療,才能守護肺部健康。
為了守護國人的健康,台灣呼吸健康促進協會特別針對此常見又被忽略的慢性疾病,配合健保署上下游整合醫療轉診之政策,結合台北市衛生局,台北市中山區永安里里長,與當地的地方診所群,於八月3日藉台北都更解壓縮概念館(大直站3號出口正後方)舉行系列相關精彩衛教活動的第一場。當日特邀請了振興醫院曾敬閔做衛教演講,由協會秘書長,亞東醫院鄭世隆主任主持。並由振興醫院陶啟偉主任與大家問與答,之後還會安排教導大家如何做PUMA問卷,再進一步看是否要初步幫忙篩檢肺功能或由習慣就醫的診所幫忙安排綠色通道轉診至醫院檢查,若確診可再回轉診所繼續拿藥治療與回醫院定期檢查,以達到就醫方便,良好控制與定期追蹤的目的。