記者楊艾庭/綜合報導
2022年7月,在媽媽肚子裡待了33週的吳小妹,早產出生後被發現患有「肛門直腸畸形」,即俗稱的「無肛症」,是新生兒胃腸道異常中常被發現的先天性畸形之一。由於吳小妹媽媽生產時剛確診新冠肺炎(COVID-19),若要立刻為吳小妹做重建手術,手術團隊需要全副武裝,穿著隔離裝備為新生兒開刀,會使手術風險增高;為降低手術風險,花蓮慈濟醫院兒童外科楊筱惠醫師決定先利用擴張器,透過會陰廔管每日幫吳小妹擴張、協助她排便,等到吳小妹長體重成長到3.5公斤,再由兒童外科主任彭海祁和楊筱惠醫師合作為吳小妹開刀,進行「後矢狀正中切開肛門直腸成型術」。
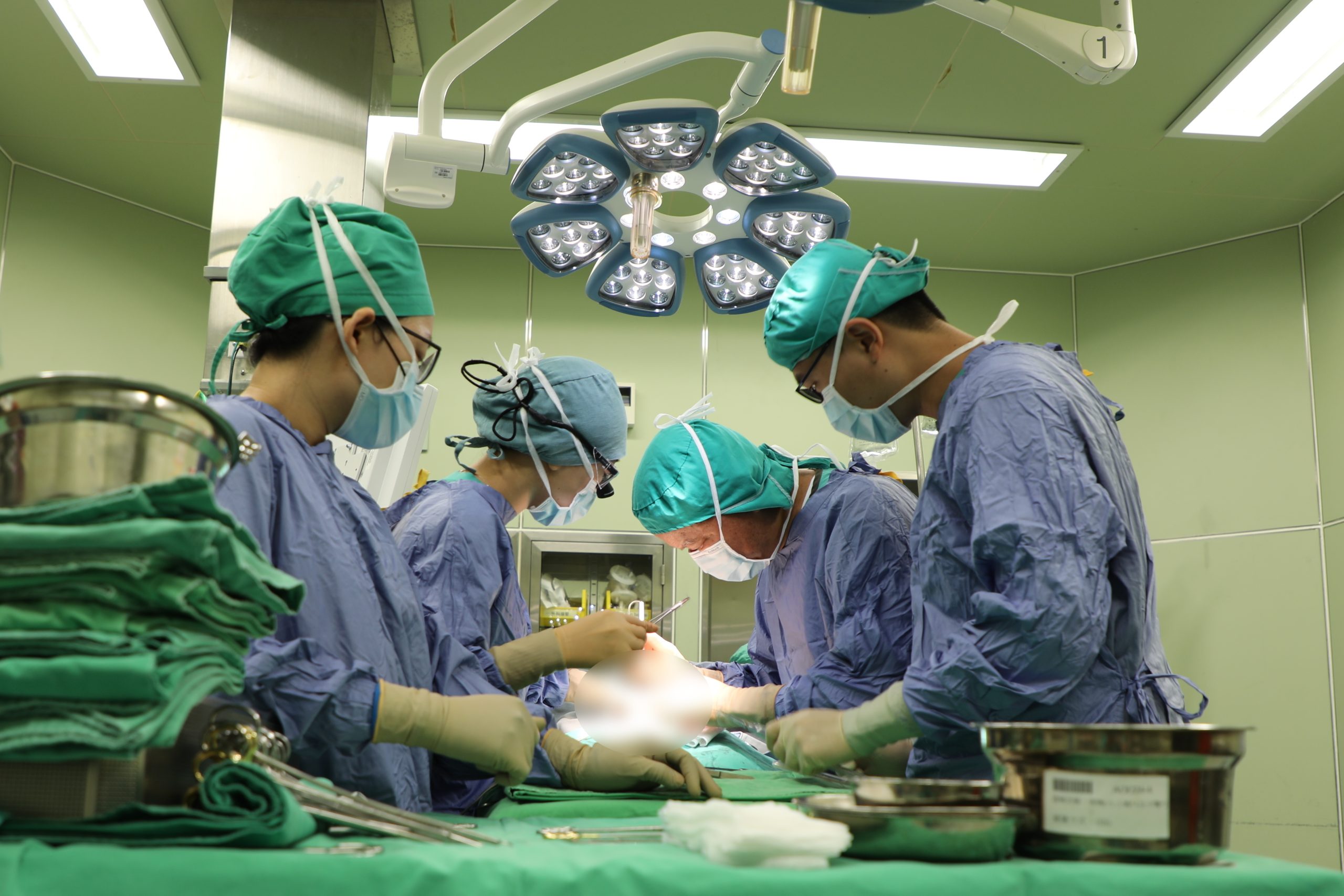 ▲兒童外科主任彭海祁和楊筱惠醫師合作為吳小妹開刀,進行「後矢狀正中切開肛門直腸成型術」。(圖/花蓮慈濟醫院提供)
▲兒童外科主任彭海祁和楊筱惠醫師合作為吳小妹開刀,進行「後矢狀正中切開肛門直腸成型術」。(圖/花蓮慈濟醫院提供)
無肛症的發生率約是四千到五千分之一,大多在新生兒出生後的全身檢查中,量肛溫時就會被發現。楊筱惠醫師指出,無肛症常會合併其他先天疾病,包括VACTERL綜合症,嬰幼兒可能會有心臟、腎臟、脊椎、四肢等發育異常,或有食道閉鎖、食道氣管瘻管的情形;由於攸關手術麻醉的問題,需在出生後48小時內盡快做超音波檢查心臟是否有異常。
吳小妹的肛門直腸畸形是「直腸會陰瘻管」,屬於低位的無肛症,也是無肛症女嬰最常見出現的類型,楊醫師表示,相對可能需要做大腸造口的高位無肛症,低位是比較好治療的狀況,需要進行「後矢狀正中切開肛門直腸成型術」。但手術的困難點是必須在穿戴防護衣的情況下,小心地把肛門和陰道分開,視野不清會導致手術風險提高;加上急早產出生的吳小妹出生時僅1.7公斤,楊醫師認為應先等到孩子直腸周圍的肌肉發育好,手術要盡量完整地把肌肉保留,才不會影響她日後排便的控制,於是和團隊討論後,決定先讓她依早產兒照護到2.2公斤出院,持續居家擴肛至兩個月後,吳小妹已長到了3.5公斤重,才進行直腸成形手術和陰道會陰重建。
楊筱惠醫師保留了吳小妹肛門底控制排便的肌肉,並把直腸跟陰道分離,將直腸往後移到肌肉中間,最後再進行縫合,在兒童外科團隊和麻醉科團隊的合作下,手術過程非常順利,吳小妹也在術後一週康復出院了!楊醫師表示,由於無肛症手術對象幾乎都是新生嬰兒,相對一般大小孩的手術難度更高,風險也隨之提升,過去在花東地區發生類似案例,大多會轉往北部醫院進行手術;很感恩兒童外科團隊共同努力把這個孩子照顧好,讓吳小妹免於輾轉北上求醫,也祝福她能夠帶著團隊滿滿的愛和關心,平安長大!














